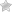В настоящее время одной из наиболее распространенных причин, которая заставляет людей обращаться к врачу, является сильная боль в грудной клетке. Подобные боли могут возникать при наличии патологий сердечнососудистой системы или при проблемах с позвоночником. В данной статье мы рассмотрим такое заболевание, как торакалгия, ее основные симптомы, этимологию и способы лечения.
Итак, торакалгия — что это?
Виды болей, возникающих в грудной клетке
Торакалгический синдром проявляется в виде сильных болей в грудной клетке, иногда они настолько интенсивны, что человек не в состоянии их терпеть. Связан синдром торакалгии с повреждением периферических нервов. Причина подобного поражения может заключаться в сдавливании нервов связками и мышцами, их окружающими.
Следует отметить, что подобное явление наблюдается не только у взрослых людей, но и у подростков в период активного роста. Помимо этого, от синдрома торакалгии достаточно часто страдают беременные женщины в результате увеличения нагрузки на позвоночник из-за роста плода.
В соответствии с типом синдрома, различают следующие виды торакалгии:
- Вертеброгенная торакалгия. Такой тип синдрома связан с патологией позвоночника.
- Торакалгия невертеброгенная. В данном случае боли в груди связаны с разнообразными патологическими процессами, протекающими во внутренних органах, например при коронарных патологиях сердца, гастродуоденальном рефлюксе, заболеваниях дыхательной системы, скелетно-мышечных нарушениях.
- Торакалгия психогенная. Наиболее часто данный тип синдрома обусловлен органными неврозами и паническими атаками.
Причины, по которым возникают боли в груди
Что это – торакалгия и почему она возникает?
Болезненные ощущения в области грудной клетки могут возникать по многим причинам. Особенностью такого синдрома, как торакалгический, является то, что он может возникать вследствие протекания разнообразных патологических процессов. Так, причинами возникновения торакалгии могут быть:
- Сниженный иммунитет.
- Стресс.
- Остеопороз.
- Вирусные заболевания.
- Аллергические реакции.
- Заболевания нервной системы, причем как инфекционной, так и неинфекционной природы.
- Физические перегрузки.
- Поднятие тяжестей.
- Разнообразные травмы позвоночника.
- Спазм мышц.
- Протрузии и грыжи межпозвоночных дисков в грудном отделе позвоночника.
- Остеохондроз.
Симптоматика торакалгии
Симптомы торакалгии (код по МКБ 10 М54.6 — боль в спине в грудном отделе) особым разнообразием не отличаются. Чаще всего болезнь проявляется:
- Постоянными или приступообразными болями в грудной клетке.
- Жжением, возникающим в промежутках между ребрами.
- Болями, которые имеют опоясывающий характер, либо локализуются только в одной половине туловища.
При этом характерным является то, что при движении наблюдается хруст позвонков, болевые ощущения значительно увеличиваются при любом движении больного, чихании, глубоком вдохе, кашле.
Болезненные участки при этом хорошо прощупываются (при мышечно-тонической торакалгии), располагаются они по ходу поврежденного нерва, в области иннервации наблюдается онемение кожных покровов.
Стоит также отметить, что состояние пациента значительно ухудшается при воздействии холода, либо при длительном пребывании в статическом положении.
В силу того, что торакалгия, локализованная с левой стороны туловища, имеет схожие симптомы с признаками, возникающими при сердечных патологиях, следует пройти тщательную диагностику перед началом лечения, ведь ошибочный диагноз не позволит получить эффективного лечения, может стать причиной возникновения неприятных осложнений.
Важность дифференциальной диагностики
Боли, возникающие при ИБС и вертеброгенной торакалгии, имеют некоторые различия, что позволяет правильно диагностировать заболевание:
- По характеру боли. При ИБС боли, возникающие за грудиной, имеют сжимающий, жгучий характер. Довольно часто они сопровождаются страхом смерти. При торакалгии (код по МКБ 10 М54.6) боли носят ноющий, сжимающий, колющий, жгучий характер.
- По продолжительности болей. При ИБС боли чаще всего кратковременные, длительность приступа составляет не более нескольких минут. При торакалгии боли могут быть как кратковременными, затухающими через несколько минут, так и длительными, не ослабевающими на протяжении суток.
- По влиянию на болезненное ощущение изменения положения. При ИБС смена положения тела никаким образом не влияет на интенсивность и силу боли. При торакалгии движения, в частности резкие, способны усилить боль, либо спровоцировать возникновение нового приступа.
- По реакции на физические нагрузки. При ИБС боль возникает вследствие физической нагрузки, в состоянии покоя чаще всего проходит. При грудной торакалгии прекращение физической нагрузки способствует ослабеванию или полному прекращению боли.
- По реакции на прием нитратов и препаратов группы анальгетиков. При ИБС боль легко снимается применением нитратов. При торакалгии боль значительно снижается или проходит полностью после приема препаратов, входящих в группу анальгетиков.
- По реакции на мануальную терапию и воздействие физиотерапевтического характера. При ИБС наблюдается некоторое улучшение, однако, оно незначительное и нестабильное. При торакалгии мануальная терапия и физиопроцедуры значительно улучшают состояние больного.
Симптомы торакалгии довольно неприятны.
Клиническая картина синдрома торакалгии
На сегодняшний день специалисты выделяют четыре основных клинических варианта развития торакалгического синдрома. Такая классификация отражает взаимосвязь торакалгии с функциональным состоянием позвоночника:
- Торакалгический синдром, причиной которого является нарушение, локализованное в нижнешейном позвоночном отделе. Для данного варианта торакалгии характерными являются боли, локализованные в подключичной области, надключичной области. При этом боли ирридируют в руку, плечо и в область шеи. Осмотр больного выявляет болезненность в области суставов на пораженной стороне, повышенный тонус межреберных мышц и трапециевидной мышцы, зоны болезненности.
- Вертеброгенная торакалгия. Такой вариант синдрома связан с патологиями, протекающими в верхнегрудном позвоночном отделе. При данной форме заболевания наблюдаются ноющие разлитые боли, имеющие тянущий характер, локализованные в загрудинной или межлопаточной области. Чаще всего болезненные ощущения не связаны с физической активностью и движением.
- Торакалгия (что это, мы разобрали) лопаточно-реберная. Данный вариант синдрома может проявляться в виде различных болей, которые чаще всего локализованы с левой стороны, в области соска, ниже подмышечной впадины, по боковой линии туловища, между лопаток. Боль, как правило, приступообразная, имеет длительный характер, довольно часто связана с процессом дыхания. Еще один характерный признак торакалгии лопаточно-реберной – при надавливании боль может мигрировать по ходу ребер.
- Торакалгия передней грудной клетки. Такой вариант торакалгии характеризуется болями, которые локализованы в переднеподмышечной или окологрудинной области, усиливаются при движении.
Диагностика заболевания
Болезненные ощущения в грудной клетке могут иметь самую разнообразную этимологию, в связи с чем торакалгия диагностируется только после того, как были исключены патологии легких и сердца, а пациент прошел консультацию пульмонолога и кардиолога. В том случае, если указанные специалисты не выявили каких-либо отклонений от нормы, то пациенту назначаются:
- Лабораторные исследования.
- МРТ.
- Рентгенография.
- Денситометрия, позволяющая исследовать структуру костной ткани.
- Электронейромиография, позволяющая произвести оценку состояния нервной системы.
- Сцинтиграфия (исследование, проводимое при помощи радиоизотопов).
Результаты перечисленных исследований позволяют сделать вывод о наличии или об отсутствии синдрома торакалгии.
Стоит отметить, что симптоматика заболевания и его последующее лечение имеют определенные особенности, в зависимости от варианта синдрома. Этап диагностики очень важен в связи с тем, что диагноз, поставленный неправильно, может привести к бесполезному, длительному и дорогостоящему лечению.
Лечение торакалгии
Терапия торакалгического синдрома включает в себя комплекс мероприятий, который позволит достичь оптимальных результатов.
При лечении используются физиотерапевтические процедуры, лечебный массаж, лечение с использованием медикаментов, мануальную терапию, ЛФК.
Если лечащий врач видит необходимость, то пациенту может быть назначена тракация (вытяжение позвоночника), а также рефлексотерапия.
Медикаменты
Медикаментозное лечение используется при остром течение синдрома и позволяет купировать воспалительный процесс, снять сильные боли. При терапии торакалгии используются препараты, входящие в группы:
- Миорелаксантов. Чаще всего используются такие препараты, «Сирдалуд», «Мидокалм».
- Противовоспалительных средств («Аэртал», «Мелоксикам», «Диклофенак»).
- Хондропротекторов («Хондролон», «Хондрогард»).
- Нейропротекторов («Мекссидол», витамины группы В).
Важно отметить, что лечение только медикаментами не позволит полностью решить проблему. Для восстановления функции позвоночника и обеспечения декомпрессии нервных окончаний сначала необходимо купировать болевой синдром, а затем заняться ЛФК и массажем.
Физиотерапевтические процедуры
При таком заболевании, как торакалгия на фоне остеохондроза, очень эффективным методом лечения являются физиотерапевтические процедуры. Основа такого – использование магнитных полей, лазера, токов низкой частоты, ультразвука.
В комплексе с медикаментозной терапией физиотерапия позволяет эффективно купировать болезненные ощущения, устранить воспалительный процесс. Несомненное преимущество такого лечения – практически полное отсутствие противопоказаний.
Применение мануальной терапии при диагнозе торакалгия
На сегодняшний день при лечении торакалгии огромную популярность имеет мануальная терапия, включающая в себя обширный комплекс приемов лечения, которые позволяют при помощи воздействия руками исправить нарушения позвоночного столба, связочного аппарата, мышц, суставов. Внешне мануальная терапия похожа на массаж, однако, отличие есть и заключается оно в силе оказываемого воздействия, ограничении локализации участков воздействия. Но гимнастика при торакалгии не менее эффективна.
Если пациент страдает от такого недуга, то мануальный терапевт направляет свои действия на повышение мышечной эластичности и улучшение объема движения межпозвоночных суставов. Совокупность таких воздействий позволяет снизить компрессию на поврежденный нерв, вследствие чего состояние пациента значительно улучшается.
Важно отметить, что мануальная терапия, проводимая высококвалифицированным специалистом, довольно часто позволяет избавиться от проблем, которые не поддавались лечению другими методами.
Торакалгия: симптомы и лечение
Торакалгия – считается патологическим состоянием, развивающимся из-за сдавливания или воспалительного поражения нервов в области грудины. Степень выраженности болезненности и ее локализация будет напрямую диктоваться провоцирующим фактором.
Существует множество заболеваний, приводящих к развитию такого расстройства. Зачастую в качестве первопричины выступают недуги позвоночного столба – в таких ситуациях говорят про вертеброгенную торакалгию.
Первым признаком клинической картины считается болевой синдром, на фоне которого будут появляться другие симптомы, а именно снижение чувствительности, ощущение «мурашек» на коже, беспричинная паника и болезненность в области сердца.
На фоне того, что болезнь имеет широкий спектр предрасполагающих факторов, установление правильного диагноза будет носить комплексный характер и состоять из манипуляций, проводимых непосредственно клиницистом, лабораторных исследований и инструментальных мероприятий.
Лечить такое расстройство принято при помощи консервативных методик, среди которых применение медикаментов, физиотерапевтические процедуры и прохождение курса лечебной физкультуры. Однако в некоторых случаях обращаются к хирургическому вмешательству.
Согласно международной классификации болезней десятого пересмотра подобное состояние имеет собственный шифр. Из этого следует, что торакалгия имеет следующий код по МКБ-10 – М54.6.
Причины возникновения болей в области грудной клетки настолько разнообразны, что их принято делить не несколько групп.
Первая категория предрасполагающих факторов объединяет в себе патологии, связанные непосредственно с сердцем. Помимо этого, очень часто формируется торакалгия на фоне остеохондроза грудного отдела позвоночника, а также иных недугов позвоночного столба. Таким образом, вторая категория причин представлена:
- образованием межпозвоночной грыжи;
- искривлениями позвоночника – сюда относятся такие патологические состояния, как кифоз, лордоз и сколиоз;
- широким спектром травматических повреждений грудного отдела позвоночника;
- спондилоартрозом;
- спазмированием мышечного каркаса спины – подобное отклонение в медицинской сфере известно под названием мышечно-тонический синдром;
- чрезмерно сильной или постоянной нагрузкой на позвоночный столб – это может развиваться вследствие поднятие тяжестей, профессионального занятия спортом или специфическими условиями труда, при которых люди вынуждены долгое время сидеть за рабочим местом или длительно стоять на ногах;
- болезнью Шейермана-Мау – это деформация позвоночника, которое формируется еще на этапе внутриутробного развития плода;
- новообразованиями, локализующимися в спинном мозге или в позвонках – они могут носить как злокачественное, так и доброкачественное течение;
- протрузией грудного отдела;
- остеопорозом.
Последняя группа провокаторов болезненности в грудной клетке состоит из недугов и состояний, со стороны других внутренних органов и систем. Также стоит отметить, что боли в грудине нередко возникают во время вынашивания ребенка. Это объясняется тем, что в период беременности активно растет плод и увеличиваются размеры матки, что приводит к сдавливанию, а также смещению внутренних органов и нервов.
Помимо этого не исключается вероятность влияния генетической предрасположенности к одному из вышеуказанных недугов, приводящих к торакалгии.
Опираясь на этиологический фактор, подобное расстройство существует в таких формах:
- вертебральная торакалгия;
- психогенная торакалгия;
- костно-мышечная торакалгия;
- торакалгия у беременных.
Боли вертеброгенного генеза в грудной клетке имеют свою классификацию и делится на:
- травматическую;
- компрессионную;
- воспалительную.
Основываясь на локализации болевых ощущений торакалгия бывает:
- правосторонней;
- левосторонней;
- в нижнем шейном отделе – в таких случаях очаг болей находится надключичной или подключичной ямке, а также распространяется на шею, нижнюю челюсть или верхнюю конечность с пораженной стороны;
- в верхнем грудном отделе;
- в лопаточно-реберной области – ноющие или колющие боли, возникают в грудной клетке слева, а также иррадиируют в подмышечную впадину и лопатки;
- в передней грудной стенке – длительно протекающий болевой синдром, усиливающийся при движении или во время дыхания.
Помимо этого принято выделять острую и хроническую торакалгию.
Клиническая картина подобного состояния включает в себя несколько основных синдромов:
- болевой;
- висцеральный – болезненность в области грудины приводят к нарушению функционирования многих внутренних органов и систем
- корешковый.
Последняя группа клинических проявлений, т.е. корешковый синдром, включает в себя следующие симптомы:
- чувство нехватки воздуха;
- трудности с проглатыванием слюны, жидкости и пищи;
- резкая перемена настроения;
- стрессы и депрессия;
- ощущение комка в горле;
- перепады кровяного тонуса.
Кроме этого, при торакалгии нередко возникают такие признаки:
- хруста во время движений;
- цервикалгия или цервикоторакалгия;
- чувство ползания «мурашек» на коже;
- постоянное напряжение мышц спины и шеи;
- боли в области сердца;
- потеря чувствительности покрова в зоне пораженного нервного корешка;
- панические атаки;
- нарушение или полное отсутствие сна;
- искривление осанки;
- изменение формы грудной клетки;
- снижение аппетита;
- онемение нижних конечностей.
Стоит отметить, что при развитии торакалгии на фоне одного из вышеуказанных заболеваний, основная симптоматика будет дополняться наиболее характерными клиническими проявлениями базовой болезни.
Клинические проявления подобного расстройства не являются специфичными, из-за чего процесс диагностирования требует комплексного подхода и тщательной работы клинициста с пациентом.
На первом этапе установления правильного диагноза специалисту из области вертебрологии следует самостоятельно выполнить несколько мероприятий, к которым стоит отнести:
- изучение с историей болезни – для поиска наиболее характерного фактора, имеющего патологическую основу;
- ознакомление с жизненным анамнезом – сюда относиться информация касательно образа жизни, характера питания и перенесенных ранее травм;
- тщательный физикальный осмотр;
- детальный опрос пациента – для получения информации касательно полной картины протекания недуга и интенсивности выраженности клинических проявлений.
Дополнительные лабораторно-инструментальные обследования представлены:
- общим и биохимическим анализом крови;
- общеклиническим анализом урины;
- КТ и МРТ позвоночника;
- рентгеноскопией грудины;
- денситометрией;
- сцинтиграфией;
- электронейромиографией и ЭКГ.
Помимо вертебролога, в диагностике также принимают участие:
- гастроэнтеролог;
- кардиолог;
- невролог;
- травматолог;
- инфекционист;
- ревматолог.
Для устранения такого патологического состояния используются не только консервативные методики, но и хирургическое вмешательство.
После того, как подтвердился диагноз, всем без исключения пациентам назначают прием следующих медикаментов:
- НПВП;
- миорелаксантов;
- нейропротекторов;
- глюкокортикоидов;
- иммуномодуляторов;
- витаминных комплексов.
Эффективными в плане лечения торакалгии также показали себя физиотерапевтические процедуры, а именно:
- лекарственный электрофорез;
- криотерапия и иглорефлексотерапия;
- хивамат и УВЧ;
- магнитотерапия и лазерная терапия.
Кроме вышеуказанных методов терапия также может быть направлена на осуществление:
- лечебной иммобилизации больного;
- новокаиновых блокад;
- использования ортопедических конструкций;
- ручного или аппаратного массажа;
- манипуляций мануальной терапии;
- вытяжения позвоночника;
- выполнение упражнений специально составленной лечебной гимнастики.
Также не запрещается терапия при помощи народной медицины, но предпринимать такие способы нужно только после предварительного консультирования с лечащим врачом. Лечение в домашних условиях включает в себя:
- прогревание горчичниками, грелкой или мешочками, наполненными нагретой солью;
- растирание спиртовыми настойками;
- приготовление травяных отваров на основе ромашки, валерианы и мелиссы;
- втирание сока черной редьки в очаг болей.
Подобные средства лишь на короткий промежуток времени избавиться от болевых ощущений, но не могут полностью вылечить торакалгию любой этиологии.
Операции осуществляться строго по индивидуальным показаниям, вопрос о вмешательстве решается в индивидуальном порядке с каждым больным. Зачастую такое лечение необходимо для устранения причины и может быть направлено на:
- удаление межпозвоночной грыжи;
- декомпрессию нервного корешка;
- пластику сегмента, отвечающего за двигательную активность позвоночника;
- протезирование позвонков или дисков.
Также операция может помочь избавиться от осложнений недуга.
Синдром торакалгии не обладает специфическими профилактическими мероприятиями. Тем не менее, для снижения вероятности развития болей в области грудной клетки могут следующие несложные правила:
- ведение активного образа жизни, но без физического перенапряжения;
- полный отказ от пагубных пристрастий;
- правильное и сбалансированное питание;
- избегание стрессов;
- своевременное обнаружение и комплексная терапия болезней, которые могут спровоцировать торакалгию;
- регулярное прохождение полного медицинского обследования в клинике.
Наиболее часто торакалгия обладает благоприятным прогнозом. Однако полное отсутствие лечения или несоблюдение рекомендаций лечащего врача может привести к прогрессирующему ограничению двигательной активности и инвалидности больного. Помимо этого, не стоит забывать, что каждое базовое заболевание обладает собственными последствиями, иногда опасными для жизни.
Что такое торакалгия: симптомы, причины, диагноз и лечение болезни
Чувство боли, сдавленности и дискомфорта в грудном отделе может говорить о незначительных проблемах, а может быть и признаком чего-то более серьезного. Такая боль может быть спровоцирована заболеваниями сердца, проблемами с органами пищеварения или может вызываться патологическими процессами в позвоночнике. У сильной грудной боли есть термин — торакалгия.
Что такое торакалгия?
Торакалгия — это сильная боль в грудине, которая возникает в ответ на сдавливание или раздражение межреберных нервов окружающими их тканями. В большинстве случаев она связана с проблемами позвоночника, но может также указывать на ишемическую болезнь сердца и другие соматические заболевания.
Согласно проведенным исследованиям, по частоте обращений в скорую помощь торакалгия лидирует после жалоб на острую боль в брюшине. Такие боли случаются не только у зрелых людей, но их можно наблюдать и среди детей (виной тому быстрый рост), и у беременных женщин (ношение ребенка отражается на позвоночнике).
Здесь вы можете подробнее прочитать о причинах боли в грудной клетке посередине и ее лечение.
Виды торакалгии
Это заболевание принято делить на несколько типов:
- Вертеброгенная и вертебральная;
- Психогенная;
- Хроническая;
- Костно-мышечная;
- При беременности;
- По локализации болей — лево- или правосторонняя.
Боль в грудной клетке можно разделить по сосредоточению:
- Местная боль. Вызвать ее может любой, резко отклоненный от нормы, процесс в организме, который задействует болевые рецепторы любых анатомических тканей и чувствуется боль именно в месте повреждения.
- Отраженная боль. Ее можно отметить при соматических заболеваниях: стенокардия, аневризма брюшной или грудной аорты, заболевания желудка, кишечника, почек, мочеточников, надпочечников, поджелудочной железы.
- Иррадирующая боль. Ее можно почувствовать в отдаленных от больного органа участках тела. Раздражители (кашель, чихание) и физическая активность усиливают боль.
Причины заболевания
Торакалгию могут провоцировать множество причин. Часто у пациента могут наблюдаться патологии, которые предшествуют развитию грудной боли:
- Кифоз, лордоз – различные деформации позвоночника.
- Остеохондроз – заболевание, которое поражает межпозвоночные диски и хрящи.
- Серьезные нарушения позвоночника – грыжи и протрузии.
- Серьезные и незначительные травмы.
- Опоясывающий лишай.
- Чрезмерная физическая активность
- Ношение тяжестей.
- Стресс, аллергия, сниженный иммунитет.
- Соматические заболевания внутренних органов и кровеносных сосудов.
- Остеопороз – повышенная ломкость костей.
- Сидячий образ жизни.
- Миозиты (воспаление мышц).
- Синдром Титце (воспаление хрящевой ткани).
- Ношение обуви на высоком каблуке.
- Неправильное и несбалансированное питание.
Симптомы заболевания
Когда происходит какое-то нарушение в позвоночнике и сдавливается один из нервов – это провоцирует корешковую боль.
Как правило, такая боль носит иррадирующий характер и сводится к таким симптомам:
- В области грудины чувствуются продолжительные боли или они приходят в виде приступа.
- Между ребрами присутствует чувство жжения.
- Боли могут локализоваться в одной части тела или опоясывать.
- Болезненные участки хорошо определяются при пальпации.
- Там, где проходит пораженный нерв может наблюдаться онемение кожи.
- Резкие движения, чихание, кашель, глубокие вдохи усиливают боль.
- При движении прослушивается хруст позвонков.
- Долгое пребывание в одном положении тела усиливает болевые ощущения.
Клинические виды заболевания
Вертеброгенную торакалгию делят на клинические виды:
- Торакалгию, вызванная проблемами в нижне-шейном отделе позвоночника. Прежде всего боль ощущается в верхней области грудины, но также может отдавать в плечевой пояс. Физические нагрузки и смена положения тела усиливает боль.
- Торакалгия, вызванная нарушениями в верхне-грудном отделе позвоночника. Боль ощущается за грудиной. Ее можно охарактеризовать как разлитую и продолжительную. Явно ощущается в межлопаточной области. Дыхание затруднено. Движения особо не сказываются на интенсивности боли.
- Торакалгия, вызванная нарушениями в лопаточной области. В этом случае боль может различного характера: колющая, режущая, тупая, острая, длительная или кратковременная. Основная область локализации – между лопатками, также боль может иррадировать по ходу межреберных нервов. Боль становится сильнее во время глубокого вдоха и выдоха.
- Торакалгия, вызванная сдавливанием передней стенки грудины. Боль продолжительная, ноющая, изнуряющая. Смена положения тела усиливает болевые ощущения.
Отличия болей при ИБС (ишемической болезни сердца) и вертеброгенной торакалгии
Ишемическая болезнь сердца — это болезнь, которая объединяет стенокардию, инфаркт миокарда и атеросклеротический кардиосклероз.
Вертеброгенная торакалгия — это болезненные ощущения и чувство жжения по ходу межреберных нервов. Но, порой, симптомы этих двух заболеваний можно спутать, поэтому пациентам нужно предельно точно описывать характер своих болей.
Для торакалгии вертеброгенного характера свойственно:
- Боль может быть — колющая, ноющая, жгучая и сжимающая боль.
- Продолжительность боли — от нескольких часов до нескольких суток.
- При изменении положения шеи и туловища боль усиливается.
- При усилении физических нагрузок боль усиливается, в спокойном состоянии боль может изменяться, но не проходит.
- Прием нитратов не приносит облегчение, а анальгетики обезболивают.
Для торакалгии при ИБС свойственно:
- Для этого состояния характерна загрудинная, сжимающая боль. Больной испытывает приступ панической атаки.
- Продолжительность болевого приступа кратковременная (до 5 минут).
- Боли носят постоянный характер и не усиливаются при изменении положения тела или вдохе и выдохе.
- При физической нагрузке боль усиливается, но в покое проходит.
- Болевой приступ купируется приемом нитроглицерина.
Диагностика вертеброгенной торакалгии
Боли в грудине могут быть вызваны различными причинами, поэтому диагноз вертеброгенная торакалгия можно с большей уверенностью поставить только тогда, когда были исключены сердечная и легочная патологии. Для начала у пациента соберут анамнез, проведут физикальное обследование.
В обязательном порядке должны быть проведены консультации кардио-невролога и пульмонолога. Если эти специалисты не выявили патологий, то основной упор делается на выявление отклонений со стороны опорно-двигательного аппарата и костно-мышечной системы.
Такое обследование должно включать:
- Для выявления патологии в мягких тканях необходимо сделать МРТ.
- Чтобы исключить переломы ребер, позвонков, сужения между позвонками необходима рентгенография.
- Для выяснения того, в каком состоянии находятся кости и внутренние органы делают КТ.
- Денситометрия – помогает в исследовании структуры костной ткани.
- Порой не обойтись без исследований при помощи радиоизотопов.
- Электронейромиографию – покажет изменения на уровне нервов и мышц.
Такая дифференциальная диагностика позволит поставить убедительный диагноз и подобрать эффективное лечение.
Лечение
При подтверждении диагноза вертеброгенной торакалгии назначается комплексное лечение в сочетании с физиотерапией и рефлекторными методами, направленное на устранение причин компрессионного сдавливания межпозвоночных нервов.
Медикаменты
При болях в области грудной клетки, вызванных воспалением и ущемлением нервов назначают:
- Снимающие воспаление и обезболивающие – нестероидные противовоспалительные средства (диклоберл, кеторолак, найз).
- Снимающие острую боль – новокаиновые блокады со стероидами (дексаметазон, гидрокортизон).
- Устраняющие мышечно-тонический синдром – миорелаксанты (мидостад, сирдалуд).
- Местнодействующие мази на основе нестероидных противовоспалительных средств (диклак, фаст-релиф).
- Улучшающие питание пораженных нервов и мышц – сосудистые препараты (пентоксифиллин, трентал).
- Витамины группы В.
Физиотерапия и мануальная терапия
Все физиотерапевтические процедуры призваны улучшить микроцируляцию тканей, их регенерацию и уменьшить размеры воспаления.
Используют такие методики:
- Криотерапия – лечение холодом.
- Хивамат – это уникальный аппарат, который позволяет производить «глубокий» массаж организма.
- Лазеротерапия – это лечение излучения лазера в безопасном для человека диапазоне.
- Электрофорез – метод лечения, основаны на введении лекарств с помощью постоянного электрического тока.
Мануальная терапия – это один из самых эффективных методов терапии многих проблем организма, включая торакалги. Как правило, ее назначают следом за физиотерапией. К тому же такой метод практически не имеет побочных эффектов. Но стоит не забывать, что она поможет только в случае обращения к настоящему специалисту!
Запущенная форма вертеброгенной торакалгии может развивается по такому сценарию:
- Разрушительный процесс затрагивает пульпозное ядро межпозвоночных дисков, что приводит к потере их эластичности.
- На следующем этапе происходит протрузия межпозвоночного диска.
- И самая тяжелая стадия – это межпозвоночная грыжа.
Если затягивать с лечением или проводить его неполноценно, то заболевание обязательно перейдет в хроническую форму, а там и до инвалидности недалеко. Когда заболевание становится хроническим, интенсивность болевых ощущений уменьшаться и ее можно просто терпеть. Но это неправильный подход, поскольку в этом случае болезнь медленно продолжает разрушать организм!
Профилактика заболевания
Наилучшая профилактика заболевания – это ЛФК (лечебно-физкультурный комплекс).
Ну и, конечно же, бережное отношение к своему позвоночнику:
- Не поднимать тяжести;
- Избегать сквозняков;
- Отдыхать на удобной мебели, матраце;
- Правильно питаться.
Хорошо себя зарекомендовали следующие упражнения:
- Исходное положение – сидя. Нужно сгибательные и разгибательные движения в области грудного отдела.
- В положении стоя выполнять наклоны головы в стороны.
- В лежачем положении (на спине или на животе) выполнять сгибательные и разгибательные движения в области грудного отдела.
- В положении стоя выполнять глубокий прогиб в грудном отделе, имитируя нырок.
- Спиной стать к стене и выполнять скольжения вверх и вниз.
- Выполнять наклоны в стороны в положении стоя.
Такие упражнения помогут держать околопозвоночные мышцы в тонусе, а сам позвоночник будет «разрабатываться».
Торакалгии – это мультидисциплинарная проблема.
Для диагностирования и адекватного лечения требуются усилия различных специалистов: неврологов, терапевтов, кардиологов, ортопедов-травматологов и врачей лечебной физкультуры.
Но при своевременной постановке диагноза и правильно подобранном лечении она имеет хороший прогноз, хотя и требует сознательных усилий со стороны пациента!
Торакалгия (вертеброгенная, синдром): лечение, симптомы
Торакалгия (она же межреберная невралгия) — это условное заболевание (синдром), при котором в результате компрессии (сдавливания) межреберных нервов возникают болевые ощущения. Чаще всего причиной торакалгии является остеохондроз грудного отдела позвоночника и разные поражение межпозвоночного диска (вертеброгенная токаралгия).
Симптомы синдрома – болевые ощущения (чаще всего умеренные), дискомфорт в грудной клетке, боли в спине (на уровне грудного отдела). Лечение в 99% случаев исключительно консервативное, операция показана в очень редких случаях, обычно связанных с тяжелым поражением позвоночника.
Торакалгия в международной классификации болезней 10 созыва (МКБ-10) проходит под кодом «М54.6» (боли в области грудного отдела позвоночника).
Общие сведения о патологии
Торакалгия представляет собой синдром, при котором отмечаются болезненные ощущения в грудной клетке. Боль в том или ином виде присутствует у больного ежедневно, но в определенные моменты усиливается (например, при подъеме тяжестей, физкультуре и так далее).
Межреберная невралгия – не самостоятельное заболевание, а лишь клиническое проявление первичной болезни или состояния (например, травмы). Выходит, что лечат не торакалгию, а то заболевание, на фоне которой она возникла.
Не всякая грудная боль является торакалгией, так как под данным диагнозом подразумевается боль, связанная с компрессией (сдавливанием) или раздражением межреберных нервов. Стенокардия, грудные «глубокие» боли, боли в грудном отделе пищевода к классической торакалгии не относятся, но относятся к ее расширенному типу.
Соответственно, диагностикой и лечением данного синдрома занимаются врачи-неврологи, ортопеды и травматологи. В самых простых случаях, когда синдром вызван гиподинамией и детренированностью организма, лечением может заниматься врач широкого профиля – терапевт.
Дифференциальную диагностику синдрома проводят во всех случаях, чтобы исключить куда более серьезные заболевания, связанные с поражением легких, сердца или пищевода.
Сам синдром не представляет угрозы для жизни, а болевые ощущения при нем сравнительно редко протекают мучительно (если такое и случается то, как правило, эпизодически, приступами по 5-10 минут). В противоположность этому первичные заболевания, ставшие причиной торакалгии, могут привести к инвалидности (например, если у больного синдром возник на фоне сколиоза).
Причины появления
Межреберная невралгия возникает на фоне травматических, воспалительных и дегенеративных заболеваний позвоночного столба. При таких патологиях возникает сдавливанием или промежуточное раздражение межреберных нервов, что и является причиной боли.
Развитие синдрома в молодом возрасте часто сравнивают с наличием болезни Шейермана-Мау, на фоне которой возникает патологическое увеличение кифоза и, при отсутствии своевременного лечения, деформация позвонков.
В группе риска развития торакалгии попадают люди старше 18 лет. Мужчины страдают примерно в два раза чаще, чем женщины, что объясняется более частыми травмами спины и тяжелой физической работой.
Список заболеваний и состояний, которые чаще всего являются причиной торакалгии:
- Остеохондроз грудного отдела позвоночника (любой формы и стадии).
- Сколиоз (2-4 степени) и кифосколиоз.
- Различные травматические повреждения грудного отдела позвоночника.
- Грыжи позвоночных дисков.
- Протрузии позвоночных дисков.
- Чрезмерная нагрузка на позвоночный столб (работа грузчиком, длительное нахождение в сидячем положении, резкий подъем тяжестей с последующей травмой спины).
- Хронический спазм мышц спины.
Примерно в 45% случаев причиной межреберной невралгии являются травмы позвоночного столба. Это не обязательно тяжелые травмы, у некоторых больных хронические боли возникали на фоне травм, о которых они даже не помнили (столь несерьезны эти травмы были).
Виды синдрома
Торакалгия подразделяется на несколько видов в зависимости от первопричины и тяжести процесса. Тактика лечения и общий прогноз на выздоровление напрямую зависят от того, каким именно видом межреберной невралгии болен пациент.
Всего существует шесть видов торакалгии:
- Вертеброгенный или вертебральный вид. Патология развивается на фоне повреждения или хронических/острых заболеваний позвоночника. Лечение в абсолютном большинстве случаев консервативное.
- Костно-мышечный вид. Патология возникает на фоне перегрузок, травм или аутоиммунных процессов в костно-хрящевой и мышечных структурах. Наиболее сложно поддающийся лечению вид торакалгии.
- Психогенный вид. Возникает на фоне тяжелой эмоционально-физической усталости (стресса). Обычно наблюдается у мнительных людей, нередко больных ипохондрией или ВСД (на постсоветском пространстве данный диагноз синоним ипохондрии).
- Хронический вид. Торакалгия протекает длительно, более трех месяцев и, как правило, умеренно (боли слабые, общее состояние пациента благоприятное). Обычно хронический вид синдрома связан с дегенеративно-дистрофическими болезнями в позвоночном столбе.
- Двусторонний вид. Боль локализуется не на одной стороне грудной клетки (типичное, классическое протекание торакалгии), а на двух. Наиболее тяжело протекающий вид заболевания
- Торакалгия у беременных. Патология возникает на фоне перегрузки позвоночного столба из-за ношения в чреве плода и из-за того, что плод давит на окружающие плацентарную ткань структуры. Синдром разрешается сам собой после родов.
Симптомы и диагностика
Симптомы торакалгии немногочисленны и обычно связаны с различными вариациями болевых ощущений или дискомфорта в грудной клетке.
У большинства пациентов (более 80%) отмечаются такие симптомы торакалгии:
- жгучая и возникающая приступами боль в области грудиной клетки, которая наиболее выражена в межреберных промежутках;
- усиление болезненных ощущений при кашле, чихании или попытке сделать глубокий вдох;
- усиление болезненных ощущений при пальпации тканей грудной клетки (особенно при надавливании на межреберные промежутки) или позвоночного столба;
- возникновение болезненных ощущений в районе сердца (по этой причине многие пациенты ошибочно полагают, что у них имеется заболевание сердца).
Дифференциальную диагностику межреберной невралгии проводят с заболеваниями бронхолегочной и сердечно-сосудистой системы. При очень сильных болях дифференциальную диагностику проводят с ТЭЛА (обрыв тромба) и инфарктом миокарда.
Для диагностики торакалгии применяют следующие методы исследования:
- классическая рентгенография без применения контрастных веществ (показывает проблемы в позвоночном столбе, информативность – низкая);
- компьютерная томография (наравне с МРТ наиболее предпочтительный метод визуализации, позволяющий обнаружить проблемы не только в позвоночном столбе, но и во внутренних органах);
- магнитно-резонансная томография (аналог компьютерной томографии);
- для исключения других патологий – эхокардиография и/или ЭКГ (в рамках гипердиагностики проводится даже у тех пациентов, у которых нет видимых предрасполагающих факторов к заболеванию сердца).
Методы лечения
Конкретная тактика лечения торакалгии напрямую зависит от того, что именно послужило причиной (триггером) развития данного синдрома. Наиболее длительный курс лечения показан при синдроме, вызванном заболеваниями позвоночного столба, в том числе аутоиммунного (ревматологического) характера.
Наиболее часто для медикаментозного лечения торакалгии врачи используют следующие препараты:
- Противовоспалительные средства (препараты Целебрекс, Диклофенак, Мелоксикам и так далее).
- Мышечные релаксанты (миорелаксанты) — препараты Мидокалм, Мепротан, Баклосан и так далее.
- Нейропротекторные медикаментозные средства (тиоктовые кислоты, комплекс витаминов группы В и так далее).
Учитывая то, что примерно в 70% случаев межреберной невралгии вызвана хроническими заболеваниями позвоночника, огромной эффективностью обладают физиотерапевтические и массажные процедуры длительным курсом (более трех месяцев).
Также большинству пациентов показана лечебная гимнастика (курс ЛФК, подбираемый лечащим врачом с учетом индивидуальных особенной конкретного пациента). Многим больным рекомендуют посещать бассейн, при отсутствии противопоказаний – заниматься футболом, баскетболом и другими видами спорта (исключая единоборства).
В редких случаях может потребоваться хирургическая операция (например, если синдром вызван тяжелым сколиозом или серьезной травмой спины). Прогноз при межреберной невралгии в большинстве случаев благоприятный, единственная проблема заключается в том, что на лечение данного синдрома могут потребоваться месяцы или даже годы.